Лимфангит (лимфангоит, нокардиоз кожно-лимфатический) – воспаление лимфатических сосудов.
| МКБ-10 | I89.1 |
|---|---|
| МКБ-9 | 457.2 |
| DiseasesDB | 29093 |
| eMedicine | ped/1336 |
| MeSH | D008205 |
При лимфангите могут поражаться поверхностные и глубокие сосуды разного размера. Патология всегда является вторичной – она возникает на фоне местных гнойно-воспалительных заболеваний. Чаще всего местом локализации инфекционного процесса являются верхние и нижние конечности (регионарный лимфангит). Болезнь, как правило, сопровождается увеличением лимфатических узлов (лимфаденитом).
Причины
Причина лимфангита – попадание в сосуды патологических микроорганизмов. В большинстве случаев заболевание провоцируют стрептококк, протей, кишечная палочка и золотистый стафилококк. Специфический лимфангит запускается палочкой Коха (возбудителем туберкулеза).
Инфекционные агенты проникают в лимфоток из гнойных или воспаленных очагов – фурункулов, абсцессов, ссадин. Сначала микробы попадают в межтканевую жидкость, далее в лимфатические капилляры, из них в крупные сосуды и узлы.
Воспалительный процесс характеризуется набуханием и повышением проницаемости внутреннего слоя сосудов, выделением жидкости, выпадением волокон фибрина и образованием тромбов. В результате ухудшается местный лимфоток. Без лечения может развиться гнойный лимфангит, произойти расплавление тромбов, а также возникнуть перилимфангит – воспаление тканей, окружающих лимфатические сосуды (кровеносных капилляров, мышц, суставов).
Вероятность того, что нарушение целостности кожи приведет к лимфангоиту, определяется размером раны, активностью микрофлоры, состоянием общего иммунитета и особенностями лимфообращения в пораженной зоне.
Поскольку лимфатическими сосудами пронизано большинство органов и тканей человеческого организма, патологический процесс может затронуть любую часть тела. Выделяют лимфангит молочной железы, полового члена, легких, рук, ног и так далее.
Заболевание классифицируют и по другим признакам:
- по характеру течения – хронический и острый лимфангит.
- по размеру сосудов – ретикулярный (затрагивает множество поверхностных капилляров) и стволовой лимфангит (поражает крупные сосуды).
Кроме того, различают невенерический лимфангит полового члена и венерический. В первом случае патология связана с механическим травмированием тканей, а во втором – с урогенитальными инфекциями.
Симптомы
Симптомы лимфангита варьируются в зависимости от того, где и насколько глубоко воспалены сосуды. В любом случае имеет место общая интоксикация:
- повышение температуры до 40 °С;
- потливость;
- озноб;
- головная боль;
- слабость;
- быстрая утомляемость.
Сетчатый (ретикулярный) регионарный лимфангит сопровождается болью и жжением в зоне воспаления капилляров вокруг раны или абсцесса, а также такими локальными изменениями кожи, как:
- покраснение;
- отек;
- появление густой красной сети сосудов.
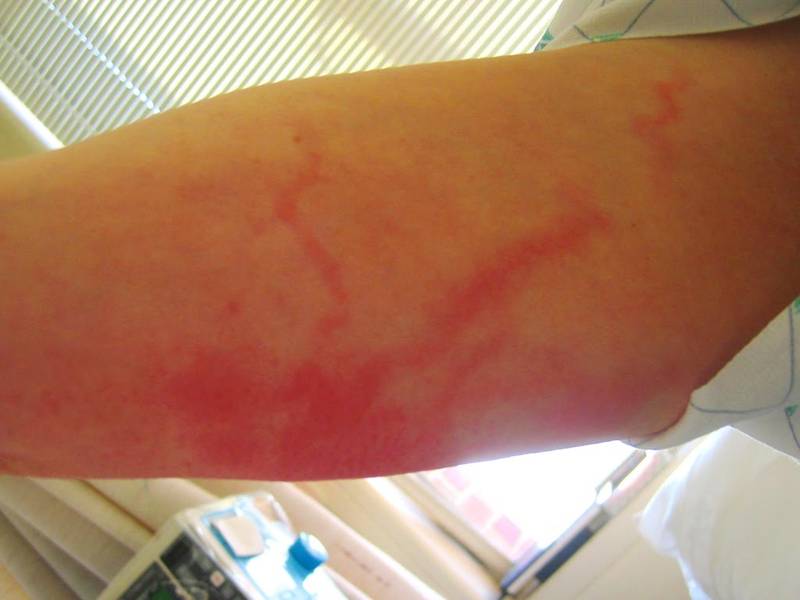
Симптомы стволового лимфангита – красные полосы на коже (воспаленные крупные сосуды), боль, скованность движений при поражении конечностей, отек, который растет в случае тромбоза, увеличение региональных лимфоузлов.
При воспалении глубоких сосудов кожа бледнеет. Возникают сильный отек, резкая боль при движении и лимфодема (нарушение лимфотока).
Присоединение к острому лимфангиту перилимфангита может спровоцировать появление подфасциальной флегмоны – нагноения в соединительнотканной оболочке, покрывающей мышцы. Ее несвоевременное вскрытие способно привести к сепсису.
Раковый либо карциноматозный лимфангит легких возникает при метастазировании злокачественных клеток в лимфатические сосуды из легких, молочной железы или других органов. Симптомы раковой формы – отдышка и боли в области легких. Карциноматозный легочный ограниченный лимфангит никак не проявляется. Его диффузный вариант сопровождается одышкой, кашлем с примесями крови в мокроте, повышением температуры и так далее.
Лимфангит молочной железы (рожеподобный рак) характеризуется такими признаками, как покраснение кожи в виде пятен с неровными краями, а также гипертермией.
Острый лимфаденит лица и шеи может появиться при наличии очага инфекции в полости рта. Чаще всего патологический процесс затрагивает лимфатические сосуды около ушей, под челюстью, на шее. Проявляется заболевание их покраснением и болезненностью.
Невенерический лимфангит полового члена длится несколько дней и проходит самостоятельно. Его признак – безболезненное уплотнение («набухшая жила») в зоне венечной борозды.
Хроническая форма лимфангита в отличие от острой не имеет четкой симптоматики. Как правило, она сопровождается закупоркой лимфососудов и стойкими отеками.
Диагностика
Особенности диагностики лимфангита зависят от формы заболевания и первичной патологии. Ретикулярный вариант выявляется на основании сбора анамнеза и визуального осмотра пораженной зоны. Его дифференцируют от флебита и рожи. Определяющий момент – обнаружение гнойно-воспалительного очага.
Стволовой лимфангит обнаруживается сложнее. Для его диагностики осуществляется ультразвуковое дуплексное сканирование, которое показывает:
- неоднородное строение сосудов;
- наличие светлого (гиперэхогенного) ободка вокруг них;
- сужение просвета;
- изменения в ближайших лимфоузлах.
Для оценки степени и распространенности воспаления в сосудах и окружающих их тканях делается компьютерная термография – регистрация и анализ инфракрасного излучения поверхности тела. Применение этих методов дает возможность отличить глубокий лимфангит от флегмоны, тромбофлебита и остеомиелита.
Независимо от вида заболевания проводятся лабораторные исследования:
- общий анализ крови – демонстрирует увеличение СОЭ, повышенный уровень лейкоцитов и сдвиг лейкоцитарной формулы влево (появление незрелых форм белых кровяных телец);
- бактериологический посев выделений из гнойного очага – позволяет выявить возбудителя воспаления;
- анализ крови на стерильность – проводится при осложненном течении.
Воспаление лимфососудов легких диагностируется с помощью рентгена. При карциноматозной форме на снимке заметно диффузное затемнение в патологической области и увеличение лимфоузлов. При раковой – линейная тень, доходящая до корней легких, без изменений в лимфоузлах.
Невенерический лимфангит полового члена выявляется с помощью осмотра и пальпации. Его дифференцируют от тромбофлебита, сифилиса, генитального герпеса и хламидийного или гонококкового уретрита. Для этого дополнительно проводятся ПЦР, серологическое исследование и бактериологический посев.
Лечение
Первый этап лечения лимфангита – устранение первичного инфекционного очага. Для этого проводится обработка ран, вскрытие флегмон, абсцессов, фурункулов и прочих гнойных элементов с их последующим дренированием.
Если воспалительный процесс развивается в сосудах конечностей, то осуществляется их иммобилизация и поднятие вверх – для улучшения оттока лимфы. Пациенту показан постельный режим.
Для купирования распространения инфекции при лимфангите используются антибиотики – полусинтетические пенициллины, аминогликозиды, линкозамиды, цефалоспорины первого и второго поколения. Выбор препарата производится на основании бактериологического посева. Схема приема зависит от особенностей клинической картины.
Кроме того, медикаментозная терапия включает препараты, помогающие уменьшить воспаление и болевые ощущения:
- нестероидные противовоспалительные средства – нимесулид, ибупрофен, но только при отсутствии у пациента эрозивных заболеваний ЖКТ;
- антигистамины – лоратадин, цетиризин, хлоропирамин.
Дополнительные методы лечения лимфангита при выраженной интоксикации:
- инфузионные вливания детоксицирующих веществ;
- лазерное облучение крови – улучшает свойства эритроцитов и кровообращение, стимулирует метаболизм, снимает воспаление;
- облучение крови ультрафиолетом – обеспечивает активизацию антиоксидантов, повышение уровня гемоглобина, а также подавление жизнедеятельности вирусов и бактерий.
При остром лимфангите противопоказаны массаж, прогревание пораженной области и втирание в нее мазей.
Терапия хронической формы включает:
- повязки с мазями;
- компрессы со спиртом и диметилсульфоксидом;
- грязевые аппликации;
- лечение ультрафиолетом.
Если не удается добиться улучшения состояния пациента, применяется рентгенография – низко дозированное облучение очагов воспаления с целью уничтожения патогенных микроорганизмов и активизации регенерационных процессов.
Невенерический лимфангит полового члена не требует лечения. При установлении венерической природы заболевания проводится терапия основной патологии с помощью антибиотиков. При раковом и карциономатозном воспалении лимфососудов легких либо молочной железы показаны химио- и лучевая терапия.
Прогноз и профилактика
При своевременном начале лечения острого лимфангита и устранении очага первичной инфекции в большинстве случаев наступает полное выздоровление. Хроническая форма имеет менее благоприятный прогноз. При длительном течении возможно нарушение лимфообращения, лимфостаз, закрытие сосудов и слоновость.
Профилактика заболевания состоит в антисептической обработке ран, очищении гнойников и вскрытии абсцессов. При глубоких или обширных поражениях кожи целесообразно проведение превентивной антибиотикотерапии.