Хронический лимфолейкоз или хронический лимфоцитарный лейкоз (ХЛЛ) – онкологическое заболевание крови, которое характеризуется накоплением в костном мозге, лимфоузлах и других органах измененных В-лимфоцитов.
| МКБ-10 | C91.1 |
|---|---|
| МКБ-9 | 204.9 |
| МКБ-О | 9823/3 |
| DiseasesDB | 2641 |
| eMedicine | med/370 |
| MeSH | D015462 |
Общие сведения
Хронический лимфолейкоз – самый частый вид лейкозов (24%). На его долю приходится 11% всех опухолевых заболеваний лимфоидной ткани.
Основная группа заболевших – лица старше 65 лет. Мужчины болеют примерно в 2 раза чаще, чем женщины. У 10-15% больных данный вид лейкоза обнаруживается в возрасте чуть старше 50 лет. До 40 лет хронический лимфолейкоз возникает крайне редко.
Основное число больных ХЛЛ проживает в Европе и Северной Америке, а вот в Восточной Азии он почти не встречается.
Доказана семейная предрасположенность к ХЛЛ. У ближайших родственников больного лимфолейкозом вероятность возникновения данного заболевания в 3 раза выше, чем в целом у популяции.
Выздоровление при ХЛЛ невозможно. При наличии адекватного лечения продолжительность жизни больных колеблется в широких пределах, от нескольких месяцев до десятков лет, но в среднем составляет около 6 лет.
Причины
Причины возникновения хронического лимфолейкоза до сих пор не известны. Влияние на частоту ХЛЛ таких традиционных канцерогенов как радиация, бензол, органические растворители, пестициды и т.д. пока убедительно не доказано. Существовала теория, которая связывала возникновение ХЛЛ с вирусами, но и она достоверного подтверждения не получила.
Механизм развития
Патофизиология развития хронического лимфолейкоза пока до конца не установлена. В норме лимфоциты производятся в костном мозге из клеток-предшественников, выполняют свое предназначение – производят антитела, а затем погибают. Особенность нормальных В-лимфоцитов состоит в том, что они довольно долго живут и продукция новых клеток данного типа невысока.
При ХЛЛ процесс круговорота клеток нарушается. Измененные В-лимфоциты производятся очень быстро, не погибают должным образом, накапливаясь в различных органах и тканях, а создаваемые ими антитела уже не могут защитить своего хозяина.
Клинические симптомы
Хронический лимфоцитарный лейкоз имеет довольно разнообразные клинические признаки. У 40-50% пациентов он выявляется случайно, при выполнении анализа крови по какому-либо другому поводу.
Симптомы ХЛЛ можно разделить на следующие группы (синдромы):
Пролиферативный или гиперпластический – вызван накоплением опухолевых клеток в органах и тканях организма:
- увеличение лимфоузлов;
- увеличение селезенки – может ощущаться как тяжесть или ноющие боли в левом подреберье;
- увеличение печени – при этом пациент может чувствовать тяжесть или тянущие боли в правом подреберье, можно наблюдать небольшое увеличение живота.
Компрессионный – связан с давлением увеличенных лимфоузлов на магистральные сосуды, крупные нервы или органы:
- отек шеи, лица, одной или обеих рук – связан с нарушением венозного или лимфатического оттока от головы или конечностей;
- кашель, удушье – вызваны давлением лимфоузлов на дыхательные пути.
Интоксикационный – вызван отравлением организма продуктами распада опухолевых клеток:
- слабость;
- потеря аппетита;
- значительное и быстрое снижение веса;
- нарушение вкуса – желание есть что-либо несъедобное: мел, резину и др.
- потливость;
- субфебрильная температура тела (37-37,9С0).
Анемический – связан со снижением в крови количества красных кровяных телец:
- выраженная общая слабость;
- головокружение;
- шум в ушах;
- бледность кожных покровов;
- обморочные состояния;
- одышка при небольшой физической нагрузке;
Геморрагический – под воздействием опухолевых токсинов нарушается работа свертывающей системы, что приводит к увеличению риска кровотечений:
- носовые кровотечения;
- кровотечения из десен;
- обильные и длительные месячные;
- появление подкожных гематом («синяков»), которые возникают спонтанно или от самого незначительного воздействия.
Иммунодефицитный – связан как с нарушением продукции антител из-за поражения раком лимфоцитарной системы, так и с нарушением работы иммунной системы в целом. Проявляется как увеличение частоты и тяжести инфекционных заболеваний, в первую очередь вирусных.
Парапротеинемический – связан с продукцией опухолевыми клетками большого количества патологического белка, который выделяясь с мочой, может поражать почки, давая клиническую картину классического нефрита.
Лабораторные признаки
В отличие от клинических симптомов, лабораторные признаки ХЛЛ достаточно характерны.
Общий анализ крови:
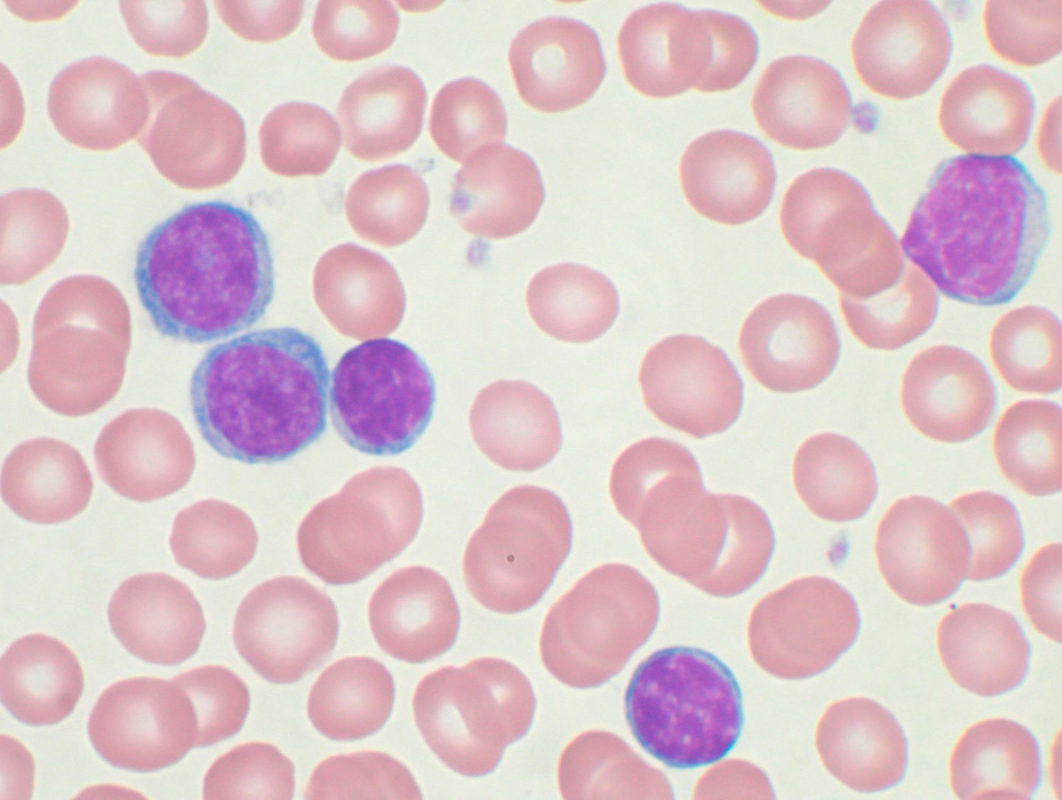
- лейкоцитоз (увеличение числа лейкоцитов) со значительным увеличением количества лимфоцитов, до 80-90%;
- лимфоциты имеют характерный вид – большое круглое ядро и узкая полоска цитоплазмы;
- тромбоцитопения – уменьшение числа тромбоцитов;
- анемия – снижение числа эритроцитов;
- появление в крови теней Гумпрехта – артефакты, связанные с недолговечностью и хрупкостью патологических лимфоцитов и представляют собой их полуразрушенные ядра.
Миелограмма (исследование костного мозга):
- количество лимфоцитов превышает 30%;
- имеется инфильтрация костного мозга лимфоцитами, причем очаговая инфильтрация считается более благоприятной, чем диффузная.
Биохимический анализ крови не имеет характерных изменений. В некоторых случаях может наблюдаться повышение содержания мочевой кислоты и ЛДГ, что связано с массовой гибелью опухолевых клеток.
Клинические формы
Симптомы хронического лимфолейкоза не могут проявляться у одного пациента сразу все и с одинаковой степенью выраженности. Поэтому клиническая классификация ХЛЛ основывается на преобладании какой-либо группы признаков заболевания. Также эта классификация включает характер течения болезни.
Доброкачественная или медленно прогрессирующая форма – самая благоприятная форма заболевания. Лейкоцитоз нарастает медленно в 2 раза каждые 2-3 года, лимфатические узлы в норме или незначительно увеличены, печень и селезенка увеличиваются незначительно, поражение костного мозга очаговое, осложнения практически не развиваются. Продолжительность жизни при данной форме более 30 лет.
Классическая или быстропрогрессирующая форма – лейкоцитоз и увеличение лимфатических узлов происходит быстро и неуклонно, увеличение печени и селезенки в начале небольшое, но с течением времени оно становится довольно серьезным, лейкоцитоз может быть весьма значительным и достигать 100-200*109
Спленомегалическая форма – характеризуется значительным увеличением селезенки, лейкоцитоз нарастает довольно быстро (за несколько месяцев), а вот лимфоузлы увеличиваются слабо.
Костномозговая форма – встречается редко и характеризуется тем, что в первую очередь измененные лейкоциты инфильтрируют костный мозг. Основной синдром при данной форме лимфолейкоза – панцитопения, то есть состояние, при котором в крови снижается количество всех клеток: эритроцитов, лейкоцитов, тромбоцитов. На практике это выглядит как анемия (малокровие), повышенная кровоточивость и снижение иммунитета. Лимфоузлы, печень и селезенка в норме или незначительно увеличены. Особенность данной формы лейкоза в том, что она хорошо поддается химиотерапии.
Опухолевая форма – характеризуется преимущественным поражение периферических лимфоузлов, которые значительно увеличиваются, образуя плотные конгломераты. Лейкоцитоз редко превышает 50*109, вместе с лимфоузлами могут увеличиваться и глоточные миндалины.
Абдоминальная форма – похожа на опухолевую, но поражаются в основном лимфоузлы брюшной полости.
Стадии
Существует несколько систем разделения ХЛЛ на стадии. Однако десятилетия изучения лимфолейкоза привели ученых к выводу, что только 3 показателя определяют прогноз и продолжительность жизни при данном заболевании. Это количество тромбоцитов (тромбоцитопения), эритроцитов (анемия) и число прощупываемых групп увеличенных лимфоузлов.
Международная рабочая группа по хроническому лимфолейкоз определяет следующие стадии ХЛЛ
| Стадия | Характеристика | Ожидаемая продолжительность жизни |
| А | Увеличены не более двух групп лимфоузлов, анемии и тромбоцитопении нет | Более 10 лет |
| В | Увеличены 3 и более группы лимфоузлов, анемии и тромбоцитопении нет | До 7 лет |
| С | Наличие анемии и тромбоцитопении при любом количестве увеличенных лимфоузлов | 1,5 – 3 года |
Диагностика
Обследование больного с подозрением на хронический лимфолейкоз кроме выяснения жалоб, сбора анамнеза и общеклинического врачебного осмотра должно включать:
- Клинический анализ крови – обнаруживается снижение количества гемоглобина, а также числа эритроцитов и тромбоцитов, увеличение количества лейкоцитов (лейкоцитоз), причем очень значительное, иногда достигающее 200 и более*109 в 1мл крови. При этом увеличение происходит за счет лимфоцитов, которые могут составлять до 90% лейкоцитарных клеток. Измененные лейкоциты имеют характерный вид, появляются тени Гумпрехта.
- Анализ мочи – может появляться белок и эритроциты. Иногда возможно возникновение почечного кровотечения.
- Биохимический анализ крови – не имеет характерных изменений, однако должен выполняться перед началом лечения, с целью уточнения состояния печени, почек и иных систем организма.
- Исследование костного мозга – материал добывается путем прокола грудины. Определяется количество лимфоцитарных клеток, а также выявляются их характеристики.
- Исследование увеличенных лимфоузлов – проводится при помощи прокола лимфоузла, либо, что более информативно, путем его хирургического удаления, определяется наличие опухолевых клеток.
- Цитохимические и цитогенетические методы – определение характеристик опухолевых клеток, важная информация для подбора оптимальной схемы лечения.
Также больному с подозрением на хронический лимфолейкоз поводится УЗИ внутренних органов, рентгенография грудной клетки, а при необходимости – компьютерная или магнитно-резонансная томография. Все это необходимо для определения состояния внутренних групп лимфоузлов, а также состояния печени, селезенки и прочих органов.
Осложнения
Продолжительность жизни больного с ХЛЛ ограничивает не сам лейкоз как таковой, а вызываемые им осложнения.
Повышенная чувствительность к инфекциям, иногда именуется термином «инфекциозность». В первую очередь повышается риск бронхолегочных инфекций, а именно пневмонии, от которой погибает большая часть пациентов с ХЛЛ. Также значительно повышен риск возникновения абсцессов и сепсиса (заражение крови)
Тяжелая анемия – учитывая то, что большая часть пациентов немолодые люди, ухудшает состояние сердечно-сосудистой системы и также лимитирует продолжительность жизни больных с ХЛЛ.
Повышенная кровоточивость – плохая свертываемость крови может у больных с лейкозом вызывать опасные для жизни кровотечения, как правило это желудочно-кишечные, почечные, маточные, носовые и т.д.
Плохая переносимость укусов кровососущих насекомых – один из весьма характерных симптомов ХЛЛ. На месте укусов возникают крупные, плотные образования, множественные укусы могут вызвать интоксикацию.
Лечение
«Золотое правило» онкологии гласит – лечение рака должно начаться не позднее чем через 2 недели после установления диагноза. Однако к ХЛЛ это не относится.
Лейкоз — это опухоль, растворенная в крови. Ее нельзя вырезать или выжечь лазером. Лейкозные клетки можно уничтожить только отравив мощнейшими ядами под названием цитостатики, а это вовсе не безвредно для всего организма.
В начальных стадиях развития хронического лимфолейкоза тактика у врачей одна – наблюдение. По сути мы отказываемся от лечения данного вида лейкоза, чтобы лекарство не оказалось страшнее самого заболевания. ХЛЛ неизлечим, поэтому иногда пациент может прожить дольше без терапии.
Показания к началу лечения хронического лимфолейкоза следующие:
- двукратное увеличение числа лейкоцитов в крови за 2 месяца;
- двукратное увеличение размеров лимфоузлов за 2 месяца;
- наличие анемии и тромбоцитопении;
- прогрессирование симптомов раковой интоксикации – похудение, потливость, субфебрилитет и т.д.
Методики лечения хронического лимфолейкоза существуют следующие:
- Трансплантация костного мозга – единственный метод, позволяющий добиться надежной, иногда пожизненной ремиссии. Применяется только у молодых пациентов.
- Химиотерапия – применение противоопухолевых препаратов по специальным схемам. Это наиболее распространенный и изученный способ лечения, но имеет множество побочных явлений и рисков.
- Применение специальных антител – биологически активных препаратов, избирательно уничтожающих опухолевые клетки. Новая и весьма перспективная методика, имеет меньше побочных эффектов, чем химиотерапия, но дороже нее в разы.
- Лучевая терапия – воздействие на увеличенные лимфоузлы радиацией. Используется в дополнение к химиотерапии, если лимфоузлы вызывают сдавление жизненно важных органов, крупных сосудов или нервов.
- Хирургическое удаление лимфоузлов – проводится по тем же причинам, что и их облучение. Выбор метода проводится индивидуально, с учетом особенностей каждого пациента.
- Лечебный цитаферез – удаление из крови лейкоцитов при помощи специального оборудования, направленное на снижение массы опухолевых клеток. Используется в качестве подготовки к химиотерапии или трансплантации костного мозга.
Кроме воздействия на опухолевые клетки существует симптоматическая терапия, направленная не на лечение заболевания, а на устранение опасных для жизни симптомов:
- Переливание крови – используется при критическом снижении количества в крови эритроцитов и гемоглобина.
- Переливание тромбоцитарной массы – используется при значительном снижении в крови числа тромбоцитов и вызванной этим повышенной кровоточивости.
- Дезинтоксикационная терапия – направлена на удаление из организма опухолевых токсинов.
Профилактика
Учитывая отсутствие достоверной информации о причинах и механизмах развития хронического лимфолейкоза, профилактика его не разработана.