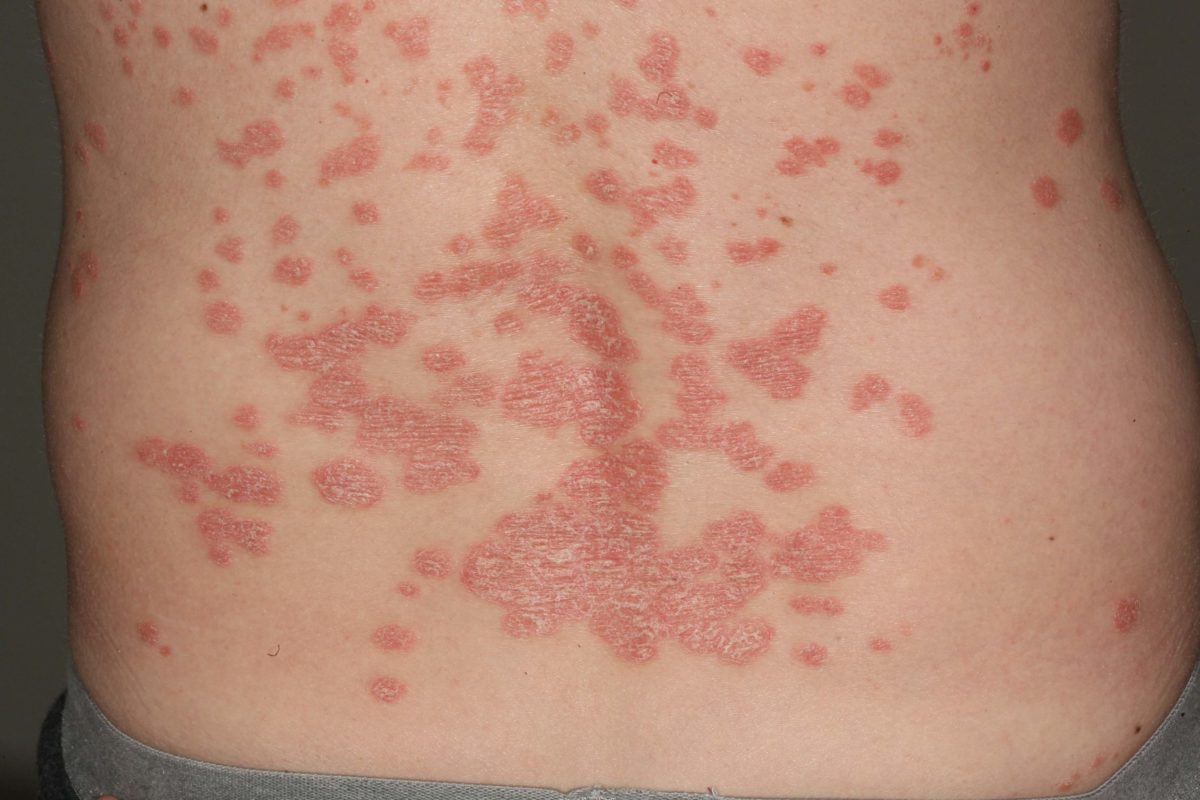
Псориаз (чешуйчатый лишай) – это дерматоз, который является неинфекционным хроническим заболеванием, поражающим преимущественно кожу. В большинстве случаев псориаз проявляется образованием очень сухих, приподнятых над поверхностью кожи красных пятен (папул), которые при слиянии между собой образуют бляшки. Образовавшиеся на коже пятна являются участками хронического воспаления, избыточного образования мелких капилляров и повышенного размножения клеток кожи (макрофагов, лимфоцитов и кератиноцитов).
| МКБ-10 | L40 |
|---|---|
| МКБ-9 | 696 |
| DiseasesDB | 10895 |
| MedlinePlus | 000434 |
| MeSH | D011565 |
| OMIM | 177900 |
| eMedicine | emerg/489
Дерматология: derm/365 Бляшковидный: derm/361 Ладонно-подошвенный: derm/363 Псориаз ногтей: derm/366 Пустулёзный псориатический артрит: derm/918 Радиология radio/578 Физическая медицина pmr/120 |
Общие сведения
Впервые псориаз упоминается в работах древнегреческого врача Гиппократа (460-375 гг. до н.э.), который называл заболевание «псора» (этот термин использовался для обозначения группы кожных заболеваний, которые сопровождаются шелушением, сухостью и зудом). Упоминается псориаз как кожное заболевание и в трудах древнеримского ученого-энциклопедиста Авла Корнелия Цельса (25 г. до н.э.— 45 р.н.э.).
Современное название заболевания впервые стал использовать Гален – римский врач, живший во втором столетии нашей эры. Гален называл псориазом сопровождающиеся сильным зудом чешуйчатые изменения кожи, однако он не разграничивал псориаз, чесотку, витилиго и лепру (проказу) как отдельные заболевания. Долгое время больные псориазом наравне с больными проказой не получали медицинской помощи, подлежали строгой изоляции и вынуждены были носить колокольчик и другие характерные для прокаженных знаки отличия.
Разграничение проказы, псориаза и других похожих по клиническим признакам заболеваний произошло только в начале XIX века, когда английский врач Уиллэн и его ученики описали псориаз как отдельное заболевание, выделили его характерные проявления и осложнения, включая необычное течение болезни.
Австрийский врач, автор «Атласа кожных заболеваний» и «Руководства по дерматологии» Ф. Гебра (1816-1880 гг.) окончательно отделил псориаз от лепры и чесотки, а также разработал метод лечения псориаза при помощи мышьяка.
Изучением происхождения псориаза и его связи с заболеваниями внутренних органов и состоянием нервной системы занимались Г. Кебнер, А. Полотебнов, В. А. Рахманов и др.
За последние 30-40 лет были получены новые данные о природе и механизме развития заболевания – на протяжении веков псориаз считался исключительно кожным заболеванием, но современная медицина все чаще рассматривает его как системную патологию («Псориаз – как системное заболевание» – тема чтений, проведенных в 1989 г. в Московской медицинской академии).
В настоящее время изучением происхождения и проявлений псориаза, а также разработкой новых методов лечения и профилактики занимаются многие научно-исследовательские институты и лаборатории (в ФРГ данными вопросами занимаются проф. Н. Зоннихсен, О. Браун-Фалько, Е. Фарбер в США, Ф. Новотны в Чехии и т.д.). Создана также Международная ассоциация по изучению псориаза, которая издает единственный в мире Американский журнал псориаза.
Распространенность заболевания
Псориаз – наиболее распространенное хроническое заболевание кожи, которым страдает от 0,6 до 4,8 % населения планеты (данные Harvey L. и Adam M., 2004 г.). Среди европейских стран на 2003 г. самые высокие показатели наблюдаются у жителей Норвегии – 4,8% (в целом на страны Западной Европы и Скандинавии приходится 1,5 – 3 %). В Великобритании количество больных среди взрослого населения колеблется – по исследованиям 1996 г. распространенность заболевания составляла 1,3 % (О’Нил и Келли), на 1999 эта цифра составляла 2,6 % (Кей и др.), а по исследованиям 2011 г. – 2,2 % (Полу-Нараи др.). Распространенность псориаза в США на 2005 г. по данным NIH также составляет 2,2 % (при этом ежегодно регистрируется около 260 тыс. новых случаев).
Во Франции на 2009 г. зафиксировано 5,2 % больных, а в Италии этот показатель на 2004 г. составляет 3,1 %.
В Северо-Восточной и Южной Европе показатели заболеваемости выше, чем в Великобритании.
В РФ заболеваемость псориазом по данным исследования International Data Base на 2004 г. составляет 2,02 % – это около 2,8 млн. человек, что превышает данные официальной статистики во много раз.
Псориаз чаще наблюдается у людей со светлой кожей – если среди афроамериканцев количество больных составляет 1,3 %, то среди представителей европеоидной расы эта цифра достигает около 2,5 %. У южноамериканских индейцев при обследовании 26 000 человек не было выявлено ни одного случая заболевания, у латиноамериканских индийцев, населения Египта, Танзании, Китая, Шри-Ланки и Тайваня распространенность псориаза составляет менее 0,5 %.
Среди жителей Японии и Кореи, а также аборигенов Австралии наблюдаются единичные случаи заболевания.
Согласно сравнительным исследованиям, которые были проведены в Северном и Южном полушариях, существует зависимость между распространенностью псориаза и удаленностью места жительства от экватора – население, которое проживает ближе к экватору, гораздо меньше страдает от псориаза по сравнению с населением стран, более отдаленных от экватора. Самый высокий уровень заболеваемости (12 %) зафиксирован у жителей поселения Казачье, Усть-Янский район, Арктика.
Хотя псориаз может проявиться в любом возрасте, 1/3 от всех выявленных случаев приходится на детский возраст (это 0,71 % от всей популяции детей). Около 10-15 % от всех новых случаев выявляется у детей до 10 лет, при этом от 0 до 9 лет количество больных составляет 0,37 %, и от 10 до 18 – 1,01 %.
Основное количество больных составляют люди от 16 до 22 лет и от 57 до 60 лет (наблюдается 2 возрастных пика заболеваемости).
У 20 % больных регистрируется среднетяжелая и тяжелая форма. Приблизительно у 30 % заболевших развивается псориатический артрит, который обычно появляется в возрасте от 30 до 50 лет и может приводить к инвалидности (у 73,2 % больных с псориатическим артритом наблюдается пустулезная или рупиоидная форма псориаза). В США число больных с псориатическим артритом достигает 1 млн. человек, в отдельных случаях псориатический артрит выявляется у детей.
1/3 пациентов с диагностированным псориазом имеет генетическую предрасположенность к заболеванию. Согласно исследованиям, манифест заболевания до 40 лет свидетельствует о наличии генетической предрасположенности и вероятности перехода заболевания в тяжелую форму.
Согласно последним исследованиям псориаз чаще наблюдается у женщин и развивается заболевание у них в более раннем возрасте (исходя из более ранних исследований считается, что пол пациента не влияет на заболеваемость).
Виды
Псориаз – это заболевание, которое различается по степени тяжести и имеет различные формы.
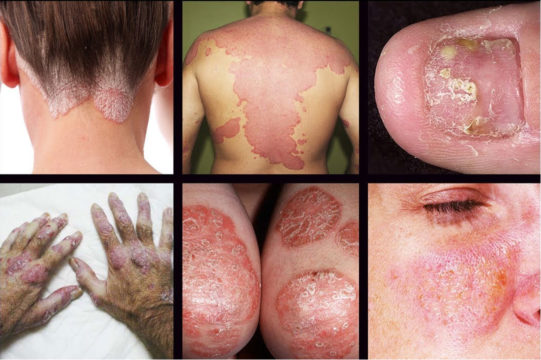
В зависимости от клинических проявлений по классификации МКБ-10 псориаз может быть:
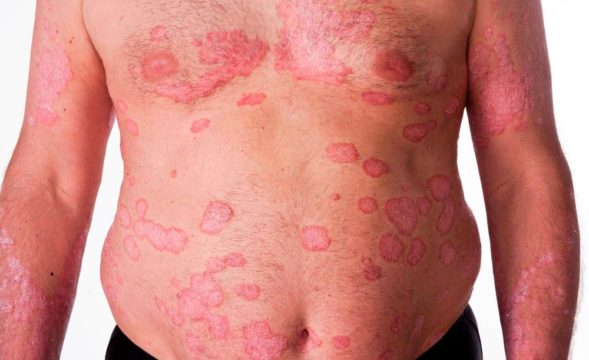
1. Обыкновенным (вульгарным, бляшковидным или простым), код по МКБ-10 L40.0. Это наиболее распространенная форма, которая выявляется у 80–90 % больных. Для вульгарного псориаза характерно появление на здоровой коже участков воспаления, которые выглядят как горячие, красные, утолщенные и приподнятые над здоровыми участками пятна (псориатические бляшки). Участки воспаления покрыты серыми или серебристо-белыми сухими чешуйками, которые легко отслаиваются. Поскольку в бляшках повышено количество мелких сосудов, эти участки легко травмируются и кровоточат. Участки воспаления склонны к увеличению в размерах (при этом они часто сливаются между собой, образуя «парафиновые озера» – состоящие из отдельных бляшек пластины).
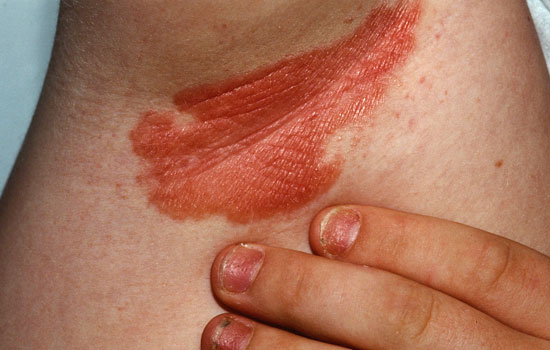
2. «Обратным» (псориаз сгибательных поверхностей), код по МКБ-10 L40.83-4. Участки воспаления – это обычно гладкие, почти не выступающие над поверхностью здоровой кожи красные пятна, не склонные к шелушению. Чаще всего поражается область складок кожи (пах, внутренняя поверхность бедер, подмышечные впадины, складки под грудью у женщин и под животом у лиц, склонных к ожирению). Трение и обильное потоотделение провоцируют осложнения в виде грибковой инфекции и стрептококковой пиодермии.
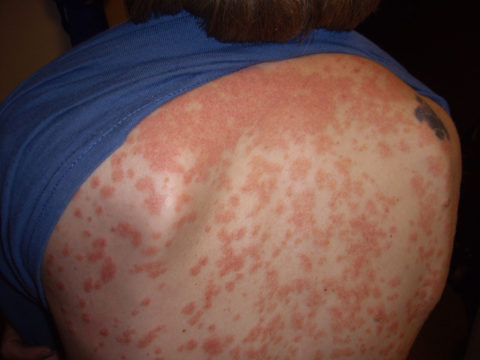
3. Каплевидным (код по МКБ-10 L40.4). Вторая по частоте распространения форма, для которой характерно образование многочисленных сухих, маленьких и приподнятых над здоровой кожей каплевидных пятен или точек красного или лилового оттенка. Поражение затрагивает большую поверхность кожного покрова (бедра, голени, предплечья, плечи, спина, шея, волосистая часть головы). Впервые заболевание развивается после стрептококковой инфекции (ангина, фарингит), впоследствии поражение стрептококком вызывает обострение болезни.
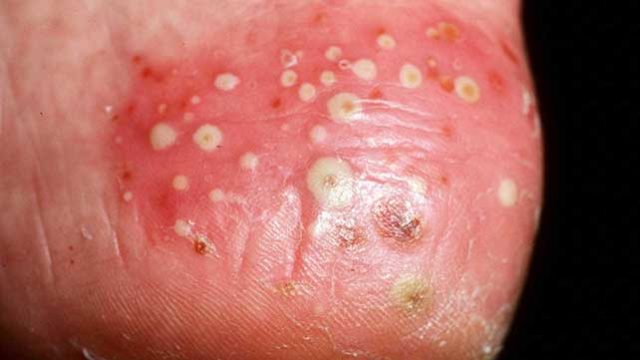
4. Пустулезным или экссудативным (код по МКБ-10 L40.1-3, L40.82). Данная форма является самой тяжелой кожной формой псориаза. Проявляется образованием на здоровой коже пустул – приподнятых над кожным покровом пузырьков или волдырей, которые наполнены прозрачным стерильным экссудатом (жидкостью). Кожа в области образования пустулы утолщенная, отечная, покрасневшая и горячая. Так как на воспаленных участках кожа легко отслаивается, возможно вторичное инфицирование пустул (экссудат при этом становится гнойным). Выделяют ограниченную (локализованную) форму, при которой чаще всего поражению подвергаются стопы, ладони, голени и предплечья, поэтому данный вид заболевания называют пальмоплантарным пустулезом (код по МКБ-10 L40.3). Также выделяют генерализованную форму (наблюдается широкое распространение пустул по всему телу с тенденцией к слиянию в крупные пустулы, код по МКБ-10 L40.1). Отдельно как форму пустулезного псориаза выделяют акродерматит стойкий (Аллопо), код по МКБ-10 L40.2, для которого характерно поражение кончиков пальцев и области вокруг ногтевых пластин.
Также по МКБ-10 выделяют как отдельные формы:
- Псориатическую ониходистрофию (псориаз ногтей), код по МКБ-10 L40.86. При данной форме поражаются ногтевые пластины на руках и ногах. Изменения при заболевании могут быть разнообразными – цвет ногтей может стать серым, желтым или белым, на ногтевых пластинах могут появляться точки, пятна, поперечные полосы, кожа вокруг ногтевого ложа и под ногтями утолщается, ногти расслаиваются, утолщаются, ломаются. Возможна также полная потеря ногтей (онихолизис).
- Псориатический артрит (псориатическую артропатию или артропатический псориаз), код по МКБ-10 L40.5. Наблюдается у 10-15 % больных псориазом. При этой форме заболевания воспаление затрагивает суставы и соединительную ткань. Чаще всего поражаются мелкие суставы пальцев (дистальные фаланги), пальцы разбухают, напоминая сосиски (псориатический дактилит). Возможно поражение тазобедренных и коленных суставов, плечевого сустава и суставов позвонков (псориатический спондилит). При выраженной степени заболевания больные неспособны передвигаться без специальных приспособлений вплоть до полной прикованности к постели. Неподвижность больного приводит к пролежням, развитию пневмонии и увеличивает вероятность летального исхода.
- Псориатическую эритродермию (эритродермический псориаз), код по МКБ-10 L40.85. Для данной формы характерно распространенное воспаление и шелушение кожи (может быть генерализованным), отслоение кожи на большой части ее поверхности. Возможно наличие сильного зуда, отека кожи и подкожной клетчатки, болезненные ощущения в области поражения. Эритродермический псориаз может возникать при обострении обычного псориаза в случае его нестабильного течения, при резкой отмене системного и местного лечения (при приеме глюкокортикоидов), при стрессах, провокации алкоголем, при случайно присоединяющихся заболеваниях. Возможен летальный исход, так как при сильном воспалении, шелушении и отслойке кожи нарушается барьерная функция кожи и регуляция температуры тела, возникают осложнения в виде сепсиса и генерализованной пиодермии. Появление локализованной псориатической эритродермии может являться первым симптомом развивающегося псориаза (впоследствии трансформируется в обычный бляшковидный псориаз).
В зависимости от факторов, сопутствующих или провоцирующих заболевание, выделяют такие виды псориаза, как:
- Раздраженный псориаз, который возникает у больных вульгарным псориазом под воздействием мазей, солнечных лучей и других раздражителей. В результате раздражения пораженных псориазом кожных покровов бляшки становятся более выпуклыми, приобретают вишнево-красный оттенок, а кожа вокруг них краснеет, образуя широкий пояс. Границы бляшек становятся расплывчатыми, после их разрешения покрасневшая кожа «пояса» становится морщинистой.
- Себорейный псориаз, который развивается у больных при наличии себореи. Пораженные участки возникают на волосистой части головы, в носогубных складках и за ушными раковинами, на груди, в области лопаток. При данном виде заболевания пропитанные кожным салом псориатические чешуйки слипаются и не шелушатся, что симулирует картину себорейной экземы.
- Застарелый псориаз, при котором наблюдается резко выраженная инфильтрация бляшек, их синюшный оттенок, бородавчатость и сильно утолщенная поверхность воспаленных мест. Лечатся такие очаги с огромным трудом, в отдельных случаях возможна их трансформация в злокачественную опухоль.
- Пятнистый псориаз, при котором инфильтрация элементов сыпи слабо выражена, но протекает заболевание остро, напоминая токсидермию. Для диагностики важно выявление псориатической триады.
- Экссудативный псориаз, для которого в прогрессирующем периоде заболевания характерен чрезмерно выраженный экссудативный компонент. Пробивающийся на поверхность экссудат насыщает скопившиеся на поверхности папулы чешуйки, в результате чего образования начинают напоминать желтоватые корки. После удаления данных вторичных элементов кожной сыпи остается мокнущая, немного кровоточащая поверхность. Чешуйко-корки подсыхают и наслаиваются друг на друга, образовывая напоминающий устричную раковину плотный массивный конгломерат (рупиоидный псориаз).
- Ладонно-подошвенный псориаз, который проявляется либо как расположенные на ступнях и ладонях обычные псориатические папулы и бляшки, либо как гиперкератотические мозоли и омозолелости. Возможно сплошное поражение кожной поверхности на ладонях и ступнях в виде повышенного утолщения и ороговения. Характерным признаком псориаза в данном случае является четкость границы поражения. В редких случаях при данной форме наблюдается крупнокольцевидное шелушение.
Классификация по степени тяжести
По степени тяжести формы псориаза подразделяются на:
- легкую степень, при которой поражено менее 3 % кожной поверхности;
- среднюю степень, при которой поражение затрагивает от 3 до 10 % поверхности кожи;
- тяжелую степень, для которой характерно поражение более 10 % поверхности кожи.
Если у пациента наблюдаются поражения суставов, диагностируется тяжелая форма заболевания независимо от площади поражения кожи.
При диагностике степень тяжести заболевания может оцениваться по:
- площади поражения;
- активности патологического процесса (оценивается выраженность гиперемии, утолщения кожи, зуда, шелушения, отечности, наличие кровоточивости, вторичного инфицирования, болезненности суставов);
- наличию/отсутствию общих симптомов (повышение СОЭ, наличие повышенной утомляемости и т.д.);
- ответу организма пациента на предшествующее лечение;
- влиянию заболевания на общее состояние и социальное функционирование больного.
Для измерения активности патологического процесса и степени тяжести псориаза часто во время клинических испытаний лекарств используют индекс тяжести поражения псориазом (PASI), который основан на комбинации оценки степени выраженности поражений и оценки площади поражения. Для подсчета используется линейная шкала от 0 (кожные проявления отсутствуют) до 72 (кожные проявления выражены максимально). В обычной повседневной медицинской практике использование PASI затруднительно, поэтому наблюдаются попытки упростить шкалу.
Причины
Хотя псориаз – давно известное заболевание, причины его возникновения до сих пор окончательно не выяснены. В настоящее время существует две основные гипотезы, согласно которым:
- Псориаз – это первичное заболевание кожи, которое возникает при нарушении нормального процесса созревания и дифференцировки клеток кожи (кератиноцитов). В результате этих нарушений происходит избыточный рост и деление этих клеток, что в свою очередь вызывает активизацию иммунной системы (происходит аутоиммунная агрессия, при которой Т-лимфоциты и макрофаги накапливаются в толще кожи, и наблюдается их вторичное избыточное размножение). Косвенно подтверждает данную гипотезу положительный эффект, который достигается при лечении больных препаратами, не обладающими иммуномодулирующими свойствами и подавляющими размножение кератиноцитов или ускоряющими их созревание и дифференцировку.
- Псориаз – это иммунопатологическое или аутоиммунное заболевание. Характерные для псориаза избыточный рост и размножение кератиноцитов согласно этой гипотезе вторичны. Они возникают либо под влиянием различных медиаторов воспаления и продуцируемых клетками иммунной системы биологически активных веществ, которые обеспечивают иммунный ответ клеток, либо являются ответом на аутоиммунное повреждение кератиноцитов (вторичная регенеративная реакция). При псориазе клетки (Т-киллеры и Т-хелперы), которые защищают организм от различных инфекций и уничтожают атипичные клетки, активируются, перемещаются в кожу и высвобождают специфические белки цитокины (в том числе ФНО-α, TNFα – фактор некроза опухолей типа альфа). Цитокины провоцируют воспаление, которое вызывает поступление в кожу макрофагов и нейтрофильных гранулоцитов, а также избыточное размножение кератиноцитов. Факторы, провоцирующие первоначальную активацию Т-лимфоцитов, в настоящее время не известны. Данная гипотеза косвенно подтверждается снижением или полным исчезновением псориатических поражений при лечении иммуносупрессорами. При этом эксперименты на животных свидетельствуют о том, что модель псориаза воспроизводится на особях, которые полностью лишены Т-лимфоцитов (считаются первичным триггером псориаза в данной гипотезе), что противоречит данной гипотезе.
Существуют также другие теории происхождения псориаза:
- Генетическая. Основана на высоком риске развития псориаза у человека, близкие родственники которого страдают данным заболеванием. По исследованиям монозиготных близнецов, один из которых болен псориазом, риск развития заболевания у второго близнеца составляет 70 %. Для ребенка родителей, которые больны псориазом, вероятность заболеть составляет 16,4 % при одном больном родителе, и 50 % – при двух больных родителях. Если у пациента псориаз развился до 15 лет, риск развития заболевания у его братьев и сестер в 3 раза превышает вероятность развития заболевания у братьев и сестер пациента, заболевшего после 30 лет. В настоящее время при помощи геномного анализа выявлены многие гены, ассоциированные с развитием псориаза и влияющие на работу иммунной системы, но неустановленно, как они взаимодействуют при развитии заболевания. Эти 9 генных локусов, расположенные на различных хромосомах, исследователи назвали «генами предрасположенности к псориазу». Основной генетический детерминант, предопределяющий предрасположенность человека к псориазу – PSORS1, который локализован на 6-й хромосоме в области главного комплекса гистосовместимости (управляет работой иммунной системы). Локализованные в этом локусе гены кодируют молекулу белка MHC класса I (ген HLA-C), оболочечный белок (ген CCHCR1), а также экспрессируемый в коже белок корнеодесмосин (ген CDSN). Эти белки в повышенных количествах выявляются в коже больных псориазом.
- Эндокринная. Согласно этой теории, пусковым механизмом в развитии заболевания являются изменения в работе эндокринных желез.
- Обменная. Развитие псориаза данная гипотеза связывает с нарушением обмена веществ (кремния и некоторых других витаминов и микроэлементов).
- Паразитическая. Поскольку у многих пациентов наблюдаются различные паразитарные инфекции, по данной теории на развитие заболевания могут влиять токсины, которые выделяют лямблии, аскариды и др. (токсины как сильные аллергены могут являться причиной нарушений в работе иммунной системы).
- Вирусная. Согласно данной гипотезе, псориаз является медленно развивающимся инфекционным заболеванием, которое вызывается дерматотропным (предположительно герпесоподобным) вирусом. В пользу данной теории говорит хронический или рецидивирующий характер заболевания, грубые нарушения иммунного гомеостаза (предположительно возникают на фоне латентной инфекции) и эпидемиологические особенности распространения.
Факторы, провоцирующие развитие заболевания
Хотя причины появления псориаза точно не известны, установлено, что псориаз – это заболевание идиосинкратического характера (в основе заболевания лежит индивидуальная болезненная реакция на некоторые неспецифические раздражители, которая не сопровождается выработкой антител). Большинство пациентов отмечает, что псориаз может спонтанно обостряться и спадать без видимых причин.
Влияние факторов, провоцирующих развитие заболевания, основывается на исследованиях небольших групп больных (чаще всего с тяжелой формой), поэтому причинно-следственные взаимосвязи в этих исследованиях не прослеживаются, и данные могут противоречить друг другу.
Согласно проведенным исследованиям, на развитие псориаза влияют:
- Наследственная предрасположенность.
- Стрессы (психические или физические) – значительная часть больных отмечает появление первых симптомов заболевания после сильного эмоционального потрясения или физического стресса (переохлаждение, перегревание и т.д.).
- Тип кожи. Псориаз обычно развивается у людей с чувствительной, тонкой и сухой кожей, причем первые очаги поражения возникают на более сухих участках, и лишь потом распространяются на места с жирной кожей. Предположительно это связано с нарушением барьерных функций кожи (инфицирующий микроорганизм может легко проникать в кожу при минимальной секреции кожного сала).
- Внешние раздражающие факторы. Установлено, что парфюмерия, косметика и бытовая химия у некоторых больных провоцируют обострение псориаза. Кроме того, значительная часть больных псориазом постоянно контактирует с бытовой химией, различными растворителями и косметикой типа лосьонов и кремов для рук.
- Чрезмерная гигиена. Повышенная любовь к чистоте способствует нарушению защитных функций кожи и ее пересушиванию, так как мыло и гели для душа смывают кожное сало (естественный защитный барьер), а мочалки оставляют микроскопические травмы.
- Вредные привычки (алкоголь, курение и наркотики оказывают негативное влияние на состояние кожи).
- ВИЧ. По статистике у людей с ВИЧ-инфекцией и СПИДом часто развивается псориаз. Это явление в настоящее время считается феноменом, так как развитие псориаза связано с повышенной активностью Т-лимфоцитов, а при ВИЧ и СПИДе их число снижается.
- Употребление некоторых медикаментов. Спровоцировать развитие псориаза может прием бета-блокаторов, антидепрессантов, противосудорожных и антималярийных препаратов, а также лития карбоната.
- Грибковые и стафилококковые инфекции. Псориаз часто сочетается с грибковыми инфекциями (особенно с кандидозом), однако некоторые специалисты считают грибковые поражения следствием псориаза, а не его причиной. Пусковым фактором при развитии псориаза могут быть и заболевания, вызванные стрептококком.
- Смена климата, а также изменения окружающей среды, связанные с чередованием времен года.
- Травмы. Первые псориатические бляшки часто возникают на месте, подвергающемся трению, давлению и расчесыванию.
- Аллергические состояния и иммунопатологические факторы.
- Наличие острых и хронических инфекций (в частности, хронического воспаления сосудов).
Симптомы
Псориаз является системным заболеванием, поэтому хотя поражение затрагивает в первую очередь кожу и ногти, также страдают суставы, позвоночник и сухожилия, эндокринная, иммунная и нервная системы.
Основным симптомом псориаза являются высыпания на коже. Особенность высыпаний связана с формой заболевания, но чаще всего это округлые розовые или красные папулы, которые покрыты чешуйками (псориатические бляшки).
Сыпь может быть:
- точечной, каждый элемент по размеру напоминает булавочную головку;
- каплевидной (папулы напоминают по размеру чечевичные зерна и похожи на капли);
- монетовидной (округлые бляшки достигают 3-5 мм в диаметре).
Встречаются также высыпания в виде колец, дуг и географических карт с неровными краями.
Высыпания обычно располагаются симметрично на пояснице, разгибательных поверхностях и волосистой части головы, но возможно поражение любых участков кожи и слизистой половых органов.
В начале заболевания размер бляшки составляет несколько миллиметров. По мере развития болезни псориатические бляшки увеличиваются в размерах и начинают сливаться в большие пятна.
Папулы покрыты чешуйками (ороговевшими клетками эпидермиса), которые легко снимаются. Изначально чешуйки возникают в центре приподнятого над кожей пятна, постепенно распространяясь к краям. Поверхность под чешуйками ярко-красная, гладкая и блестящая.
Вокруг папулы может возникать розовое кольцо (воспаленная зона роста бляшки). Кожа вокруг бляшек не изменяется.
Псориатические бляшки на волосистой части головы густо покрыты похожими на перхоть чешуйками, сама бляшка значительно приподнята над здоровой кожей. Волосы не страдают от псориаза, но может поражаться кожа за ушами и на шее.
При поражении ладоней и стоп роговой слой на этих участках сильно утолщается, пораженную кожу покрывают трещины.
При поражении ногтей возможно:
- Образование на ногтевой пластине маленьких ямок, вследствие чего ноготь начинает напоминать наперсток.
- Утолщение и изменение цвета ногтя, его ломкость и отслоение (напоминает поражение грибком). Под ногтевой пластиной заметна окруженная красным ободком псориатическая папула.
Поражения ногтя начинаются с края ногтевой пластины.
Симптомы псориаза зависят от стадии заболевания, которые циклически сменяют друг друга (обострение чаще всего наблюдается в осенне-зимний период):
- На прогрессирующей стадии заболевания появляются новые элементы, активно увеличиваются в размерах уже существующие бляшки (в результате их слияния образуются обширные пятна), наблюдается зуд и интенсивное шелушение, кожа вокруг бляшек приобретает розоватый оттенок.
- На стационарной стадии рост папул прекращается, новые высыпания не образуются, верхний слой кожи вокруг бляшек приобретает мелкую складчатость.
- На регрессирующей стадии шелушение отсутствует, бляшки исчезают и на их месте образуются участки пигментации (цвет кожи выравнивается под воздействием солнечных лучей). Светлеть очаги поражения начинают с середины, бляшки на этом этапе напоминают кольцо.
Также у больных наблюдается сильная слабость, хроническая усталость и депрессия, возможна болезненность и припухлость суставов, ограничение движения, подвывихи и вывихи.
Диагностика
Диагностикой и лечением псориаза занимается врач-дерматолог.
Диагностика псориаза основывается на:
- Характерных клинических признаках заболевания (внешнем виде пораженной кожи).
- Данных анамнеза.
- Специфических феноменах, которые наблюдаются у больных псориазом (симптом Кебнера и «псориатическая триада», которая возникает при поскабливании пораженных участков и включает феномен стеаринового пятна, феномен терминальной пластинки и феномен «кровяной росы» или точечного кровотечения).
Согласно симптому Кебнера, у больных псориазом новые бляшки возникают в местах повреждения кожи, причем это может быть даже область ношения ювелирных изделий или область давления резинки одежды.
Феномен стеаринового пятна заключается в том, что при легком поскабливании пораженного участка кожи количество чешуек увеличивается (присоединяются механически отсоединяющиеся отмершие частички эпидермиса).
Феномен терминальной пластинки заключается в появлении при дальнейшем поскабливании блестящей красной поверхности (основного слоя кожи).
Феномен точечного кровотечения (симптом Ауспитца) заключается в появлении при дальнейшем воздействии на область поражения маленьких капелек крови (при псориазе обильно прорастающие в кожу капилляры расположены более поверхностно, чем в норме).
Специфических анализов для выявления псориаза не существует, однако при тяжелой форме заболевания и при прогрессирующем псориазе по анализам крови можно выявить лейкоцитоз, увеличение СОЭ, повышение титров ревматоидного фактора и другие показатели, свидетельствующие о наличии активного воспалительного и аутоиммунного процесса.
В сомнительных случаях для верификации диагноза делают биопсию кожи, которая позволяет выявить у больных псориазом:
- утолщение слоя кератиноцитов и их гистологическую незрелость;
- скопление в коже специфических телец Рете;
- массивную инфильтрацию кожи макрофагами, Т-лимфоцитами и дендритными клетками;
- признаки повышенного размножения кератиноцитов и иммунокомпетентных клеток;
- ускоренное образование кровеносных сосудов в слое кожи под бляшками.
Если наблюдаются признаки поражения суставов, проводят рентгенологическое исследование, позволяющее оценить степень поражения.
Лечение
Для лечения псориаза разработано около 20 различных схем и методик, которые в разной степени дают положительный эффект, но полного излечения не дают. Многообразие методов лечения связано с отсутствием единой концепции происхождения псориаза.
Изначально для лечения больных псориазом применялась исключительно симптоматическая терапия. В настоящее время лечение направлено на устранение возможных причин заболевания.
Как правило, лечение начинают с применения местных препаратов, воздействующих непосредственно на пораженные участки.
На начальных этапах лечения назначаются негормональные мази:
- Салициловая. Помогает удалить отмершие клетки, смягчает кожу и устраняет воспаление.
- Нафталановая. Устраняет зуд, оказывает обезболивающий эффект и помогает корректировать иммунные реакции.
- Серная. Смягчает кожу, обладает обеззараживающими свойствами, устраняет чешуйчатый налет и способствует рассасыванию бляшек.
- Антралин. Замедляет синтез ДНК клеток кожи, снижает активность ферментов клеток, способствует сглаживанию бляшек.
При отсутствии выраженного эффекта применяют гормональные мази:
- Гидрокортизон, подавляющий активность лейкоцитов и устраняющий зуд и ощущение стянутости кожи. Может вызывать отечность кожи и ее покраснение, хотя это наиболее слабый препарат.
- Флуметазон, являющийся противовоспалительным, противоаллергическим и противоотечным препаратом. Устраняет зуд и снижает кровоточивость. К побочным эффектам относят появление стероидных угрей, атрофию и появление растяжек, зуд, ощущение жжения и гиперпигментацию.
- Триамцинолона ацетонид, оказывающий противовоспалительное действие, снижающий зуд и намокание кожи. Применяется в периоды обострения, может вызывать атрофию кожных покровов.
- Кловейт. Тормозит деление клеток кожи и их ороговение, является сильным противозудным и противоаллергическим препаратом. Не используется для лечения пустулезной формы и распространенного бляшковидного псориаза, может вызвать атрофию кожи, выпадение волос и появление угрей.
Также для лечения псориаза применяются кремы:
- Дайвонекс (кальципотриол), который является аналогом витамина Д. Тормозит рост клеток, способствует их созреванию и восстановлению нормальной структуры кожи.
- Тазорак (Тазаротен), который является аналогом витамина А. Обладает противовоспалительным действием, влияет на размножение и созревание кератиноцитов.
- Антралин и его аналоги. Тормозит рост клеток в бляшках, устраняет воспаление, не содержит гормонов.
- Акрустал, который применяется в стационарной стадии для удаления псориатических бляшек и остающихся после них пигментных пятен.
- Солипсор, который применяют для лечения высыпаний на волосистой части головы и на лице.
Для лечения псориаза волосистой части головы применяются лечебные шампуни, УФО, салициловая мазь 2%, гормональные лосьоны Белосалик, Элоком, Дипросалик и др.
Возможно применение системных препаратов, которые используются для лечения средней и тяжелой степени заболевания. Применяются:
- Ретиноиды, которые являются производными витамина А (Тигасон, Неотигазон). Эти препараты снижают скорость размножения кератиноцитов и способствуют их нормальному созреванию и дифференциации, благодаря чему проявления псориаза исчезают. Выпускаются в капсулах.
- Иммунодепрессанты – препараты, снижающие активность иммунной системы (Циклоспорин А и др.). Препараты этой группы снижают активность Т-лимфоцитов. Могут вводиться внутривенно и перорально.
- Цитостатики (препараты, которые применяют для лечения злокачественных новообразований). Для лечения псориаза применяется Метотрексат (структурный аналог фолиевой кислоты), тормозящий усиленный рост и деление нетипичных клеток кожи. Форма выпуска – таблетки.
Системные препараты очень эффективны, но могут вызывать побочные эффекты. Кроме того, отмена этих препаратов приводит к ухудшению состояния.
Хороший эффект при псориазе дают физиотерапевтические процедуры:
- ПУВА-терапия (фотохимиотерапия). Во время процедуры глубоко проникающие в кожу УФ-лучи тормозят размножение клеток кожи и синтез этими клетками ДНК. Курс составляет 20-30 процедур.
- СФТ (селективная фототерапия), при которой также используется облучение поверхности кожи ультрафиолетовыми лучами. Курс составляет 15-35 процедур.
- Монохроматическое УФ-излучение, при котором при помощи лампового или лазерного источника УФ-излучения происходит точечное воздействие на каждый очаг поражения. Здоровая кожа не облучается, но метод применяется только тогда, когда область поражения не превышает 10 %. Курс – 15-30 процедур.
- Лазерная терапия, способствующая быстрому рассасыванию псориатических бляшек. Количество процедур подбирается индивидуально.
- Электросон, нормализующий деятельность нервной системы и способствующий рассасыванию бляшек.
- Магнитотерапия (применяется аппарат Бетатрон), способствующая снижению зуда и воспаления, отечности и боли в суставах.
- Ультразвуковая терапия, способствующая снижению зуда и отечности.
- Гипертермия, при которой кожа нагревается специальными подушками с тепловой смесью до 40 градусов. Процедура помогает нормализовать деятельность иммунной системы и снизить ее атаку на кожу.
- Лечение пчелиным ядом, снижающее зуд, нормализующее обмен веществ и оказывающее противовоспалительное действие. Яд вводится при помощи аппарата для ультразвука или электрофореза.
Так как псориаз часто сопровождается другими заболеваниями, при необходимости для лечения принимают антибактериальные, противогрибковые и противовирусные препараты, а также препараты для нормализации обмена веществ.
Рекомендуется также нормализовать питание – рацион должен быть богат витаминами, блюда должны быть простыми для усвоения. Животные жиры, алкоголь, копчености и жирное мясо, яйца и красную рыбу следует исключить. Не рекомендуется мороженое, молочные коктейли, слоеное и сдобное тесто, кофе и газированные напитки. Кондитерские изделия и сахар следует ограничить.
Показано также санаторно-курортное лечение (можно применять грязелечение, лечение легкими фракциями нефти, минеральными водами и рыбками), полезна морская вода.
Больным псориазом показаны когнитивно-поведенческая психотерапия, при необходимости – антидепрессанты, транквилизаторы и нейролептики.
В настоящее время разрабатываются новые препараты и методы лечения заболевания (например, в 2014 г. FDA одобрило лечение средних и тяжелых форм псориаза препаратом апремиласт).
Профилактика
Для профилактики заболевания и его обострений следует:
- избегать стрессовых ситуаций;
- исключить из гардероба синтетическую и неудобную облегающую одежду;
- придерживаться оптимального рациона (избегать пищевых провокаций);
- вести здоровый образ жизни;
- правильно ухаживать за кожей (избегать чрезмерного раздражения моющими средствами и т.д.);
- перед приемом лекарственных препаратов обязательно консультироваться с лечащим врачом.
Хотя псориаз не является заразным заболеванием, при наличии трудно поддающейся лечению распространенной формы псориаза человек освобождается от армии как не годный к военной службе, а при ограниченной форме заболевания он считается ограниченно годным к военной службе.